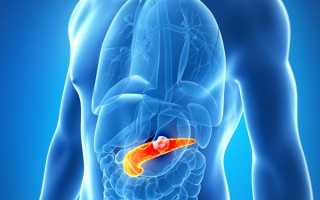
Боль в области левого подреберья часто свидетельствует о воспалении поджелудочной железы – органа, который выполняет важные функции как внешней, так и внутренней секреции. Заболевание, известное как панкреатит, получило свое название от греческого слова "pancreas". Панкреатит может иметь острое течение, при котором функция органа может восстановиться. Однако при хроническом панкреатите болезнь продолжает прогрессировать. Давайте рассмотрим длительную форму этого заболевания, его причины, симптомы и методы лечения.
Что такое хронический панкреатит
Хронический панкреатит (ХП) – это заболевание, которое длится долгое время и имеет рецидивирующий характер. Первый этап может продолжаться до 10 лет. В течение этого времени периоды ремиссии чередуются с обострениями. С течением времени клетки поджелудочной железы претерпевают патологические изменения и перестают выполнять свои функции, такие как выработка пищеварительных ферментов и гормона инсулина. Недостаток инсулина может привести к развитию сахарного диабета.
Хронический панкреатит (ХП) диагностируется у каждого десятого пациента с проблемами желудочно-кишечного тракта. Это заболевание чаще всего встречается у людей старше 45 лет. Однако в последнее время заметно увеличилось количество молодых пациентов. Женщины старше 35 лет попадают в группу риска. Общее число людей, страдающих хроническим панкреатитом, за последние 30 лет увеличилось вдвое.
Причины хронического панкреатита
В норме поджелудочная железа содержит неактивные ферменты. Различные факторы окружающей среды могут активировать эти ферменты, что приводит к самоперевариванию железы. В результате возникает воспаление органа. Когда пищеварительные ферменты попадают в кровь, возникает серьезное отравление организма.
Основными причинами этой патологии являются желчекаменная болезнь и злоупотребление алкоголем. Клетки поджелудочной железы воспринимают этанол как яд, который разрушает их структуру. Хронический панкреатит также может развиваться из-за заброса желчи в железу, инфицирования ее или повышенного давления в желчевыводящих путях. И это только некоторые из факторов, которые могут вызвать ХП.
К этой же категории относятся:
- высокий уровень кальция;
- прием эстрогенов, кортикостероидов, аллергия на лекарства;
- несбалансированное питание, злоупотребление острыми и жирными блюдами;
- генетически обусловленные нарушения обмена веществ;
- травмы органа и поражение его сосудистой системы.
Симптомы заболевания
На ранних стадиях болезни нет явных симптомов. Первые признаки становятся заметными только при серьезных изменениях в поджелудочной железе. Обострение сопровождается постоянной или приступообразной болью в области левого или правого подреберья. Если большая часть органа поражена, боль становится опоясывающей. Обычно боль начинает ощущаться через 15 минут после еды и может продолжаться несколько часов или дней.
Причинами боли являются такие факторы, как кофе, шоколад, газированные напитки, алкоголь, жареные и жирные блюда.
Ухудшение состояния из-за спазмов в протоках поджелудочной железы часто происходит после праздничного застолья, когда употребляются несовместимые продукты, жирный майонез и спиртные напитки.
Соблюдение принципа раздельного питания помогает продлить периоды ремиссии и избежать обострений. К болевому синдрому могут добавиться такие симптомы, как метеоризм, вздутие живота, изжога, тошнота, частая рвота, а также чередование запоров и панкреатических диареях. При поносе кал становится кашицеобразным, зловонным и жирным.
Расстройство пищеварения в сочетании с отвращением к жирной пище может привести к похудению. С другой стороны, развитие сахарного диабета может вызвать чувство голода и жажды.
Адекватное симптоматическое лечение помогает справиться с большинством неприятных ощущений. Благодаря этому больной может вести обычную жизнь, пока не произойдет следующий сбой или переедание.
По мере развития воспалительного процесса в поджелудочной железе обострения становятся более частыми, а также развивается секреторная дисфункция. В результате могут повреждаться и ткани соседних органов.
Внешний осмотр пациентов позволяет обнаружить желтушность кожи и склер. Кожа становится бледной и сухой. В области живота могут появляться небольшие пятна красного цвета. Область эпигастрия обычно вздута, а при пальпации ощущается боль в верхней части живота и в области околопупочной зоны. Боль может распространяться в область сердца или спины.
Диагностика
При возникновении подозрений на хронический панкреатит, рекомендуется обратиться к гастроэнтерологу, который проведет комплексное обследование. В рамках этого обследования будет проведен анализ кала на содержание эластазы и непереваренных жиров, а также исследование крови на уровень глюкозы.
Стоит отметить, что УЗИ не является достаточно надежным методом для определения состояния поджелудочной железы, за исключением случаев, когда оно сочетается с эндоскопией.
Более информативными методами инструментальной диагностики являются КТ и МРТ. В случае необходимости, могут быть проведены специфические тесты с использованием стимуляторов секреторной активности различных ферментов.
Лечение
На ранней стадии заболевания, чтобы предотвратить дальнейшее разрушение поджелудочной железы, рекомендуется консервативное лечение. При обострении это лечение должно проводиться в гастроэнтерологическом отделении стационара.
Оно решает 3 основные задачи:
- Снятие боли. Для этого проводятся лечебные процедуры, которые помогают очистить ткани организма от токсинов, уменьшить воспаление и восстановить функции поджелудочной железы.
- Нормализация работы органа.
- Соблюдение диеты (пожизненно). При тяжелом обострении рекомендуется голодание, а затем следование диете №5. Употребление алкогольных напитков строго запрещено. Это особенно важно при легких формах панкреатита, вызванного употреблением алкоголя. В рационе не должно быть соленого, кислого, жирного и острого. При панкреатите, осложненном сахарным диабетом, необходимо контролировать потребление простых сахаров.
Рекомендуется употреблять пищу в небольших порциях и часто. Чтобы не стимулировать поджелудочную железу, следует исключить из рациона такие вкусные блюда и продукты, как:
- насыщенные мясные бульоны;
- маринады;
- грибы;
- копчености;
- белокочанная капуста, чеснок, лук;
- конфеты, торты.
Разрешено употреблять:
- неострые сорта сыра;
- каши на воде;
- свежий нежирный творог;
- постную рыбу и мясо.
Количество потребляемых жиров не должно превышать 80 г в день. Рекомендуется ограничить потребление простых углеводов, сливочного масла, сырых фруктов и овощей. Всю пищу лучше варить или запекать, а затем размалывать, включая овощи и фрукты. Соблюдение диеты дает положительный результат. Боль становится реже и слабее.
Спазмы протоков железы являются причиной боли при хроническом панкреатите.
В таких случаях рекомендуется принимать следующие медикаменты, подбором которых занимается гастроэнтеролог:
- Спазмолитики. Они успокаивают нервные процессы. К препаратам, оказывающим миотропное действие, относятся Спарекс и Дюспаталин.
- Противовоспалительные средства, не вызывающие привыкания, помогают справиться с болью и восстановить слизистую оболочку. При сильной боли применяются Дротаверин и Но-шпа.
- Препараты на основе ферментов. Они расщепляют жиры, углеводы и белки, нормализуют пищеварение и корректируют работу поджелудочной железы. Принимаются после еды, запивая большим количеством воды.
К этой категории препаратов относятся:
- Фестал. Он сочетается с препаратами, снижающими кислотность желудочного сока.
- Панкреатин (Креон, Мезим). Принимаются по 2 таблетки 3 раза в день во время еды, запивая щелочной минеральной водой. Оригинальный Мезим имеет неприятный запах, в отличие от подделки.
- Короткие курсы Диакарба, Омепразола и других антисекреторных препаратов помогают. В больнице для подавления синтеза гормонов назначают Октреотид.
В первые дни обострения рекомендуется голодание и соблюдение режима питья. Специальные питательные растворы вводятся в организм парентерально. Через 4-6 дней можно начинать употреблять небольшие порции жидкой пищи. Благодаря диете удается снизить уровень ферментов и обеспечить поджелудочной железе максимальный покой.
В домашних условиях лечение хронического панкреатита возможно, но под наблюдением врача. При обострении рекомендуется соблюдать постельный режим. Диетотерапия помогает предотвратить осложнения болезни.
Рецепты народной медицины
Среди самых эффективных народных средств можно выделить следующие:
- Картофельный сок. Рекомендуется выпивать полстакана свежего приготовленного сока за 2 часа до еды, а через 5 минут после этого выпить в два раза больше кефира. Курс лечения составляет 2 недели с повтором через 14 дней. Общее количество курсов: 3-4.
- На голодный желудок можно выпить смесь из белка сырого яйца и сока половины лимона.
В дополнение к основному лечению используются лекарственные травы, которые повышают иммунитет и оказывают желчегонное и спазмолитическое действие. Для приготовления самого популярного средства необходимы календула, ромашка и тысячелистник в равных пропорциях. Три столовые ложки смеси залить 250 мл кипятка. После полуторачасового настаивания рекомендуется употреблять по 100 мл 4 раза в день за 40 минут до еды.
Также можно использовать аптечные настойки:
- Календула. Рекомендуется принимать по 1 чайной ложке за полчаса до еды.
- Корень элеутерококка. Рекомендуется принимать по 0,5 чайной ложки 3 раза в день.
- Эхинацея. Рекомендуется принимать по 1 чайной ложке перед едой.
Средства народной медицины являются дополнением к основной терапии и применяются только после разрешения лечащего врача.
Пациентам с диагнозом ХП рекомендуется курортно-санаторное лечение, например, в Ставропольском Крае, где они получают комплексное лечение с применением минеральных вод (Смирновская, Славяновская). Рекомендуется соблюдать все рекомендации врачей относительно питания и образа жизни. Профессиональная деятельность, мешающая соблюдению режима питания, не рекомендуется.
Тяжелое течение болезни может привести к желтухе. С течением времени возможны патологии в других внутренних органах, недостаточность печени, почек, легких и диабет.
Несоблюдение адекватного лечения может привести к желтухе. Со временем возможны патологии в других внутренних органах, недостаточность печени, почек, легких и диабет.
При легких формах ХП прогноз благоприятный, но при условии соблюдения диеты и рекомендаций врача. Если нарушать диету, переедать, злоупотреблять алкоголем и курить, то невозможно избежать опасных осложнений и хирургического вмешательства. Ответственное отношение к себе и своему здоровью позволит жить долго и счастливо.
Частые вопросы
Какие симптомы характерны для хронического панкреатита?
Симптомы хронического панкреатита могут включать боли в верхней части живота, которые могут усиливаться после приема пищи, понос, необъяснимую потерю веса, желтуху, тошноту и рвоту.
Как проводится лечение хронического панкреатита?
Лечение хронического панкреатита направлено на облегчение симптомов и предотвращение осложнений. Включает в себя применение препаратов для снижения боли, регуляцию пищеварения, контроль сахарного диабета, а также изменение питания и образа жизни.
Какие осложнения могут возникнуть при хроническом панкреатите?
Хронический панкреатит может привести к различным осложнениям, таким как диабет, панкреатическая недостаточность, обструкция желчных протоков, панкреатический абсцесс и рак поджелудочной железы.
Полезные советы
СОВЕТ №1
Обратитесь к врачу. Если у вас есть подозрение на хронический панкреатит или вы испытываете соответствующие симптомы, важно незамедлительно обратиться к врачу. Только профессионал сможет поставить правильный диагноз и назначить соответствующее лечение.
СОВЕТ №2
Измените свой образ жизни. Лечение хронического панкреатита часто включает в себя изменение образа жизни. Вам может потребоваться отказаться от употребления алкоголя, пересмотреть свою диету и включить в нее больше пищи, богатой клетчаткой, а также регулярно заниматься физическими упражнениями.
СОВЕТ №3
Применяйте лекарственные препараты. Врач может назначить вам лекарственные препараты для уменьшения воспаления и боли в поджелудочной железе. Важно следовать указаниям врача и принимать препараты в соответствии с рекомендациями.